Lifestyle disease
生活習慣病
高血圧症
高血圧症はくり返して測っても血圧が正常より高い場合で、 上の血圧 (収縮期血圧) が140mmHg以上、もしくは 下の血圧 (拡張期血圧) が90mmHg以上 の時に診断されます。
大事なこと
- リラックスした状態で常に血圧が高いことが問題。一時的な高血圧は問題にならないことが多い。
- 自宅で測る血圧が重要なので血圧手帳が有用。
- 高血圧の原因を調べる必要がある。
- 血圧をコントロールして合併症を起こさないようにする。
- 生活習慣を整えて適正な血圧にする (塩分制限、適正体重、禁煙、運動、アルコールは適量に、ストレスは避ける)。
- 必要な場合はお薬で血圧をコントロールする。
- 合併症が起きてないか定期的に検査を行う。
目標血圧値
- 病院で測った血圧で 75歳未満は 130/80 mmHg 未満、75歳以上は 140/90mmHg 未満。
※持っている病気やリスクによって異なります
詳しくは下記をご覧ください
脂質異常症 (高脂血症)
脂質異常症 (高脂血症) は採血結果でLDLコレステロールが高く、HDLコレステロールが低く、中性脂肪が高い状態です。この状態が続くと動脈硬化がおこり脳梗塞、心筋梗塞、末梢動脈疾患などを引き起こします。
- LDLコレステロール:悪玉コレステロール。肝臓から各臓器へコレステロールを運ぶ。
- HDLコレステロール:善玉コレステロール。余分なコレステロールを回収し、肝臓に戻す。
- 中性脂肪:活動する時のエネルギー源。血中に増えすぎると善玉コレステロールを減らし、悪玉コレステロールを増やしてしまう。
- Non-HDLコレステロール:すべての動脈硬化を引きおこすコレステロールの総称。LDLコレステロール以外のものも含む。動脈硬化のリスクを総合的に管理できる。
大事なこと
- まずは値をチェックする (健診等で指摘された場合に放置しない) 。
- 体質性 (遺伝性) や併存症 (他の疾患) によるものでないか、評価する。
- 異常値の場合は食事・運動・生活習慣をみなおす (詳しくは下記の資料をご覧ください)。
- 必要な場合は内服薬によるコントロールを行う。
- コレステロール、中性脂肪をコントロールして合併症を起こさないようにする。
- 合併症が起きてないか定期的に検査を行う。
目標値
- LDLコレステロール:140 mg/dl 未満
- HDLコレステロール:40 mg/dl 以上
- 中性脂肪:150 mg/dl 未満
- Non-HDLコレステロール:170 mg/dl 未満
※年齢や持っている病気、リスクによって異なります (詳しくは下記の資料をご覧ください)。
詳しくは下記をご覧ください
2型糖尿病
準備中です。
高尿酸血症 (痛風)
高尿酸血症に伴い、関節の腫れや痛みが出ることを痛風 (痛風発作) といい、1-2週間程度で自然によくなります。しかし、尿酸値が高いまま放置をすると、痛風の発作を繰り返したり、尿路結石や腎機能低下、動脈硬化を引き起こします。
大事なこと
- まずは値をチェックする (健診等で指摘された場合に放置しない)
- 高尿酸血症だからといって、痛風が必ず発症するわけではない。
- 異常値の場合はアルコールを制限し、運動や水分摂取、食事等の生活習慣をみなおす。
- 必要な場合は内服薬によるコントロールを行う。
- 痛風発作時には尿酸値を下げる内服薬は使わない (増悪する可能性)。痛み消失後に使用する。
- 動脈硬化をきたす高血圧や脂質異常症、糖尿病を伴う場合は、厳格に尿酸値をコントロールする。
- 合併症が起きていないか定期的に検査を行う。
目標尿酸値
- 採血で尿酸値 6.0mg/dl 以下。
※持っている病気やリスクによって異なります
詳しくは下記をご覧ください
慢性腎臓病
腎臓の機能低下(慢性腎臓病)は、進行すると腎不全に至り、人工透析や腎移植を必要とします。慢性腎臓病は糖尿病や高血圧などの生活習慣病と関連しており、心血管疾患(心筋梗塞や脳卒中)の発症にも関与しているため、腎臓病早期発見・早期治療が重要です。
- 採血検査で糸球体濾過量 (eGFR) が 60 ml/分/1.73㎡ 未満 であったり、尿検査で尿たんぱくが陽性である場合に診断される。
- 現在の腎機能を保つ。悪化を防ぐことが大事。
- 透析導入の原因疾患は①糖尿病性、②慢性糸球体腎炎、③高血圧性 (2020年)
大事なこと
- まずは腎機能をチェックする (健診等で指摘された場合に放置しない) 。
- 腎臓機能が低下している原因を調べる。
- 腎臓の疾患が原因の場合はその治療を行う。生活習慣病が原因の場合は生活習慣病の治療を行う。
- 腎機能低下の程度を評価して、腎機能低下の増悪を抑えることを目標とする。
- 内服薬での治療に加え、食事改善(減塩、低蛋白)、肥満解消、適度な運動、節酒、禁煙を行う。
- 慢性腎臓病には心血管系の病気(心筋梗塞、脳梗塞など)が合併しやすいので定期的に検査を行う。
目標腎機能
- 採血検査で eGFR が 60 以上。尿検査で 尿たんぱくなし、血尿なし。
※腎機能低下の原因を調べ、糖尿病や高血圧の管理を行い、腎機能の悪化を防ぐことが最も重要です。
詳しくは下記をご覧ください
肥満症 / メタボリックシンドローム
肥満とは脂肪組織が過剰に蓄積した状態です。日本では BMI 25 以上 が肥満と判断され、さらに健康障害もしくは内臓脂肪の蓄積を伴ったものが肥満症と診断されます。また、メタボリックシンドロームは内臓脂肪蓄積があり、心血管リスク(高血圧、脂質異常、高血糖)を2つ以上持つ場合に診断され、肥満症とともに生命の危機につながるとされています。
- BMI (Body Mass Index):体重(kg)を身長(m)の二乗で割った値 。
- 肥満症:BMI 25 以上で、健康障害もしくは内臓脂肪の蓄積を伴ったもの。
- メタボリックシンドローム:内臓脂肪蓄積があり、心血管リスク(高血圧、脂質異常、高血糖)を2つ以上持つ場合に診断される。
大事なこと
- 減量により健康障害を引き起こさないようにする。
- まずは食事、運動、行動療法を組み合わせて治療を行う。
- それでも治療困難な場合は内服や外科手術による治療を考慮する。
- 健康障害がある場合には致死的疾患の予防に努める。
目標
- BMI 25 以下。
※筋肉量が多い方はBMIの基準では判断できないことがあるため、内臓脂肪の評価が必要です。
詳しくは下記をご覧ください
脂肪肝 (非アルコール性脂肪肝)
脂肪肝とは肝臓の細胞の30%以上に脂肪がたまる疾患のことで、採血検査や超音波検査などの健康診断で指摘されることが多い疾患です。放置すると慢性肝炎→肝硬変と進行し、肝細胞癌を発症したり、肝不全になり生命を保てなくなるため、早期発見・早期治療が重要です。
- 脂肪肝の中でアルコール・ウイルス・薬剤・遺伝子疾患などによる肝障害が否定された脂肪肝を非アルコール性脂肪肝という。
- 非アルコール性脂肪肝は肝炎に進行しない単純性脂肪肝と、慢性肝炎・肝硬変に進行する非アルコール性脂肪性肝炎 (NASH) に分類される。
- 日本での罹患数は非アルコール性脂肪肝:約2250万人、NASH:約350万人、線維化進行NASH:66万人 (2021年) と推測されており、有病率は男性で3人に1人、女性で5人に1人と近年増加している。
大事なこと
- 早期発見が重要。健診等で指摘された場合に放置しない。症状が出る前に治療を始める。
- 肝炎が進行している場合には肝線維化の程度を把握し、早期に治療を開始する。
- 肝臓の線維化の進行を食い止める。肝硬変にしない。
- 治療は肥満の改善 (目標は7%の減量)、合併している生活習慣病の治療、がメイン。
- 肝硬変に進行している場合は、進行を防ぐ治療と同時に、併存する症状の改善を目指す治療を行う。
目標
- 食事療法、運動療法で現体重から7%の減量。
※食事療法(低カロリー、炭水化物・脂質制限食)と運動療法(有酸素運動+筋力トレーニング)を行い減量することで、肝機能が改善すると言われています (減量7%:脂肪化、炎症細胞浸潤が軽減、減量10%以上:肝線維化も改善)。
詳しくは下記をご覧ください
アルコール性肝疾患
アルコール性肝疾患とは、長期にわたる大量の飲酒によって肝機能異常が起きる病気です。最初は無症状ですが、徐々に肝細胞が壊れて線維化をきたし、アルコール性脂肪肝 → アルコール性肝炎 →アルコール性肝硬変の順に進行します。肝硬変になると肝細胞癌を発症したり、肝不全になり生命を保てなくなるため、早期治療が重要です。
- アルコール性肝疾患による死亡数は増加している:2403人/年 (1996年) → 5480人/年 (2019年)。
- 大量の飲酒:1日平均純エタノール60g以上の飲酒。※エタノール60g:ビール大瓶2本弱、日本酒 2合、焼酎(アルコール度数 20%) 2合弱、ワイン(720ml) 1/2本、ウイスキー(アルコール度数 40%) 150ml
- 女性、肥満者、ALDH2活性欠損者(顔が赤くなる人など)では、1日40g程度の飲酒でもアルコール性肝疾患を起こしうる。
大事なこと
- 治療は禁酒が絶対必要。
- すぐに断酒できない場合はまず飲酒量を減らす(ハームリダクション)。 ※ 飲酒量低減薬(ナルメファン)と心理社会的治療とを併用することで飲酒低減効果あり。
- 肝臓の線維化の進行を食い止める。肝硬変にしない。
- 肝硬変に進行している場合は、進行を防ぐ治療と同時に、併存する症状の改善を目指す治療を行う。
気を付けておいてほしいこと
- お酒を長く楽しむためには、1回量を減らして、週半分はお酒を飲まない日を作ることが大事です。
- 自分では気づかずアルコール性肝疾患にかかっている方がいます。また、アルコール依存症の場合は、専門病院での加療や、社会的なサポートが必要になります。健康診断等で肝機能異常を指摘されたら一度ご相談ください。
詳しくは下記をご覧ください
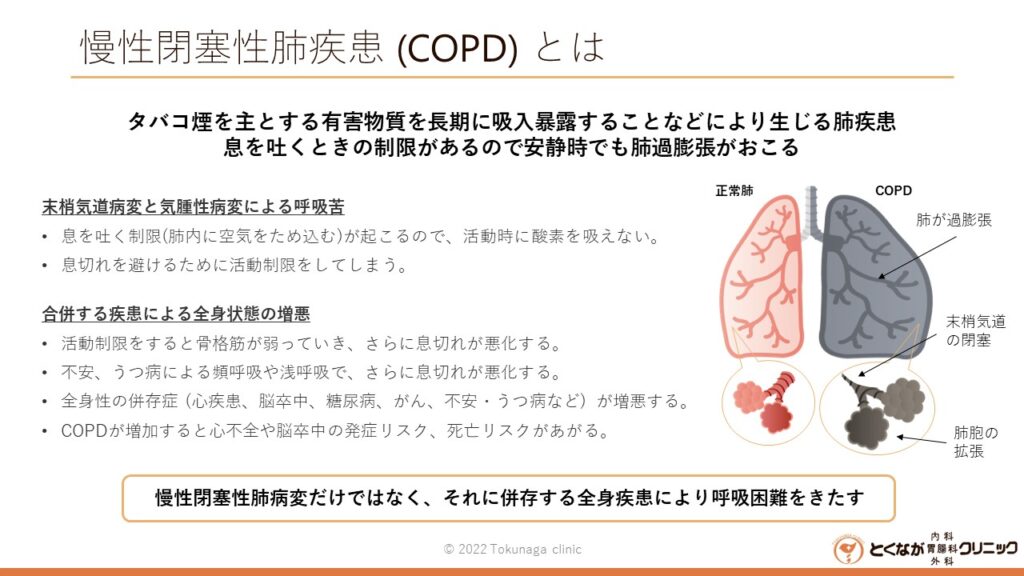
慢性閉塞性肺疾患 (COPD)
慢性閉塞性肺疾患 (COPD) とはタバコ煙を主とする有害物質を長期に吸入暴露することで生じる肺疾患です。ゆっくり進行する治癒しない疾患であり、咳や痰、徐々に生じる呼吸苦が主症状です。知らないうちに息切れがして階段や坂道を避けるようになり、進行すると酸素吸入等が必要になるため、早期に発見して進行を食い止めることが重要です。
- 世界でCOPDは死因の第3位 (2019年) (死亡の90%は後進国、中進国)。
- 日本でCOPDの治療を受けている患者さん数は約26万1千人 (2016年、男性が約18万人)。
- 日本における推計患者さん数は 約530万人で、罹患に気づいていない方が多いと考えられている。
大事なこと
- 原因は喫煙+遺伝+全環境暴露 (大気汚染、室内の煙など) と考えられている。
- COPDへの罹患に気づかないうちに呼吸苦が進行するため、咳や痰が増える前の早期発見が重要。
- 治療は禁煙、運動・栄養療法、気管支拡張薬 (吸入薬)、呼吸リハビリテーションが主になる。
- 早期に治療を開始し、進行をくいとめる。
- COPDは重症疾患を合併するので、併存する全身疾患を含めた治療も必要になる。
- 息切れしない工夫をする (前かがみや手を上げる動作をさける、不安をさける、など)
気を付けておいてほしいこと
- 気づかないうちに進行して改善が困難になることがあります。継続する咳や痰、息切れがある場合にはできるだけ早くご相談下さい。
- 喫煙者の場合は、治療はまずは禁煙からです。当院でもできる限りお手伝いをさせていただきます。
詳しくは下記をご覧ください
歯周病
歯周病は、口腔内細菌によって引き起こされる炎症性疾患で、歯肉が炎症を起こして赤く腫れ、歯肉から膿がでたり歯が動揺して、最後には歯を抜かなければならなくなってしまいます。また、歯周病には動脈硬化性疾患や糖尿病が併発するといわれており、早期に発見して治療を行うことが重要です。
- 日本では45歳以上の半数以上が歯周病に罹患している。
- 永久歯の喪失原因の 第1位は歯周病 (約40%)、第2位はう蝕 (虫歯、約 30%) (2018年)。
- 歯周病があるだけで菌血症を引き起こす可能性があり、抜歯、歯周外科治療などを行うと、心内膜炎を発症することがある。
大事なこと
- 罹患率が極めて高く、自覚症状に乏しいことが特徴。
- 糖尿病と喫煙が歯周病の2大リスク因子。
- 歯肉炎がおこると咀嚼機能が低下、栄養障害がおこり、筋力低下、痩せを引き起こす。
- 歯周病菌による内毒素が血中に入り、動脈硬化性疾患や糖尿病などの全身疾患を発症する。
- 治療は歯のブラッシングによる口腔ケアが最も重要。
- 状況に応じて洗口剤 (口腔内およびのどを殺菌・消毒・洗浄する)や抗生剤を使用して治療する。
気を付けておいてほしいこと
- 気づかないうちに歯周病に罹患していることがあります。食事摂取不良だけではなく全身の様々な病気に関連しているため、早期の対応が必要です。
- 口腔ケアを行い、80歳で20本の歯を残す (8020運動:日本歯科医師会が推進) ことを目標にしましょう。
詳しくは下記をご覧ください